|
||
|
SÍNDROME
DE SJÖGREN [ICD-10:
M35-0]
|
|
|
|
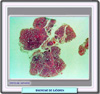
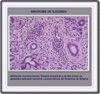
DESCRIPCION El síndrome de Sjögren es una enfermedad autoinmune crónica, de lenta progresión que se caracteriza por la lenta infiltración de leucocitos en las gándulas exocrinas lo que se traduce en una queratoconjuntivitis seca y xerostomía. La enfermedad puede manifestarse aisladamente (síndrome de Sjögren primario) o asociada a otra condición auntoinmune inflamatoria (síndrome de Sjögren secundario) Esta enfermedad afecta principalmente a la mujeres de mediana edad (9 mujeres por cada hombre) aunque se pruede producir a cualquier edad, infancia incluída. La prevalencia del síndrome de Sjögren primario es del 0.5 al 1% pero aproximadamente un 30% de los pacientes con otra enfermedad reumática autoinmune padece adicionalmente del síndrome de Sjögren secundario. El síndrome de Sjögren se caracteriza por una infiltración de linfocitos en las glándulas exocrinas con una hiperactividad de los linfocitos B. En las glándulas salivares mayores y menores se observan infiltrados mononucleares, fibrosis intersticial y atrofia acinar. En las glándulas lacrimales y otras glándulas exocrinas se obtienen unos hallazgos similares. El suero de los pacientes con síndrome de Sjögren contiene a menudo un cierto número de anticuerpos dirigidos hacia antígenos inespecíficos como inmunoglobulinas, antígenos citoplasmáticos (Ro/SS-A, La/SS-B). El Ro/SS-A es una proteína con tres cadenas polipeptídicas asociadas a un ARN, mientras que el La/SS-B consiste en una proteína unida unida a productos de transcripción de la polimerasa RNA-III. También se han encontrado anticuerpos a la a-fordina (una proteína específica de la glándula salivar) en algunos pacientes con síndrome de Sjögren primario. Diversos estudios han mostrado que las células infiltradas predominantes son linfocitos T y B activados, productores de inmunoglobulinas con actividad anticuerpo, liberación de interleukina e interferón gamma. Raras veces se detectan macrófagos. Las células epiteliales de las gándulas afectadas expresan antígenos de la clase II disponiendo de mensajes para el protooncogen c-myc y citoquinas proinflamatorias. A diferencia de los infiltrados, estas células epiteliales experimentan una muerte apoptópica, lo que resulta en una disfunción de la glándula. Estudios inmunogenéticos han puesto de manifiesto que hay una asociación con HLA-B8, HLA-DR3 y HLA-Dw52. MANIFESTACIONES CLÍNICAS La mayor parte de los pacientes con síndrome de Sjögren muestran síntomas relacionados con la disfunción de las glándulas exocrinas afectadas. El desarrollo de la enfermedad es benigno y pueden transcurrir 8 a 10 años desde la manifestación de los primeros síntomas hasta el completo desarrollo de la enfermedad Manifestaciones orales: la sequedad de boca (xerostomía) es una constante: los pacientes se quejan de dificultades al tragar, imposibilidad para hablar continuamente, sensación de ardor, aumento de las caries dentales, lengua depapilada y queilitis. El examen de la boca muestra una mucosa seca, eritematosa, con atrofia de las papilas filiformes del dorso de la lengua y la saliva es inexistente o muy espesa. La hipertrofia de las glándulas salivares está presente en el 65% de los pacientes con síndrome de Sjögren primario y es infrecuente en los pacientes con Sjögren secundario. Entre los tests de diagnóstico se encuentran la sialometría, la sialografía y la gammagrafía. Manifestaciones oculares: los pacientes se quejan se sequedad de ojos, con sensación de arenilla en los mismos, dolor, enrojecimiento, fatiga ocular y aumento de la fotosensibilidad. Estos síntomas se deben a la destrucción del epitelio corneal y conjuntivo definido como queratoconjuntivitis seca. El diagnóstico se lleva a cabo mediante la prueba de Schirmer, midiendo el flujo lagrimal o mediante el examen de los ojos con la lámpara de rendija después de añadir una gota de colorante de Bengala. Otras glándulas: otras glándulas exocrinas afectadas con menos frecuencia son las que se encuentran en la nariz, garganta y tracto respiratorio superior (xerotráquea) con una tos seca característica. La reducción de la secreción de las glándulas del tracto intestinal puede ocasionar atrofia de la mucosa esofágica, gastritis atrófica y pancreatitis subclínica. La sequedad vaginal provoca dispareuria y prurito. Las manifestaciones extraglandulares están presentes en un tercio de los pacientes con síndrome de Sjögren primario y son muy raras en pacientes con Sjögren asociado a artritis reumatoide. Los pacientes se quejan de artralgias, mialgias, fenómeno de Raynaud, y se fatigan fácilmente. Las manifestaciones pulmonares son frecuentes pero revisten poca importancia clínica. Las manifestaciones renales incluyen nefritis intersticial con hipostenuria y disfunción tubular con o sin acidosis. La glomerulonefritis es un hallazgo raro que tiene lugar en pacientes con vasculitis sistémica, crioglobulinemia, tiroiditis de Hashimoto o lupus eritematoso sistémico. La vasculitis afecta a los vasos pequeños y medianos. Las características clínicas más frecuentes son púrpura, urticaria recurrente, prurito, ulceraciones de piel, polineuritis sensitiva o mononeuritis múltiple. Los pacientes con síndrome de Sjögren pueden desarrollar linfomas no hodgkinianos de tipo B, aumentando el riesgo si existe hipertrofia parotídea, tratamiento inmunosupresor o irradiación previa. La mayor parte de estos linfomas son extranodales, siendo las glándulas salivares las más afectadas. En las
pruebas de laboratorio es frecuente la anemia normocrómica normocítica.
La velocidad de sedimentación suele estar elevada en un 70% de
los casos. Los anticuerpos anti Ro (SS-A) y anti La (SS-B) suelen estar
presentes en abundancia en particular en los pacientes con Sjögren
primario |
|
|
|
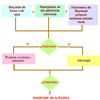
Los criterios de diagnóstico desarrollados por un estudio europeo multicéntrico han sido validados y presentan una alta sensibilidad y especificidad. Se muestran en la tabla 1. El algoritmo de diagnóstico de muestra en la figura. El diagnóstico diferencial del síndrome de Sjögren incluye otras condiciones que pueden ocasionar sequedad de boca o de ojos o hipertrofia de las glándulas salivares (tabla 2). Las infecciones por el virus del HIV y de la hepatitis C, y la sarcoidosis producen síntomas que son idénticos al síndrome de Sjögren. TRATAMIENTO El síndrome de Sjögren es una enfermedad incurable, por lo que los tratamientos están dirigidos al alivio sintomático de la xerostomia crónica y de la queratoconjuntivitis. Para la primera, se deben proporcionar consejos para una buena higiene bucal. Las lágrimas artificiales a base de metilcelulosa aplicadas en colirio son útiles para aliviar los sintomas de la queratoconjuntivitis. Si hay úlceras corneales presentes, se recomienda ungüentos a base de ácido bórico. Algunos fármacos que pueden afectar la hipofunción lagrimal y salivar (hipotensores, diuréticos y antidepresivos) deben ser evitados. La sequedad vaginal se puede aliviar con geles a base de ácido propiónico u óvulos lubricantes. La pilocarpina (5 mg tres veces al día) parece mejorar las manifestaciones de sequedad. Para las artralgias, la hidroxicloroquina puede ser útil en dosis de 200 mg/día. Los glucocorticoides o otros fármacos inmunosupresores (por ej. la ciclofosfamida) sólo están indicados cuando hay severas implicaciones extraglandulares en particular a nivel renal o pulmonar. Recientemente se ha aprobado en algunos países la cevimelina, un derivado quinuclidínico de la acetilcolina, como tratamiento alternativo a la pilocarpina en dosis de 30 mg tres veces al día. El prurito
en el síndrome de Sjögren suele ser muy dificil de tratar,
no existiendo por el momento ningún tratamiento eficaz. |
|
|
REFERENCIAS
|
||
|
||
|
||
| Monografía revisada 21 de abril de 2011. Equipo de Redacción de IQB | ||
|
|